Neurodermitis – Symptome, Ursachen & Behandlung der Hautkrankheit
Neurodermitis ist eine langwierige Erkrankung der Haut und wird auch atopisches Ekzem oder atopische Dermatitis genannt. Betroffene klagen über juckende Haut und versuchen mit Kratzen Besserung zu erlangen. Es kommt außerdem zu Rötungen und Schwellungen der betroffenen Stellen. Dauerhaft führt das Kratzen jedoch zu einer Verschlechterung der Symptome. Die Erkrankung kann verschiedene Stellen des Körpers betreffen, zum Beispiel Gesicht, die Kopfhaut oder die Hände. Oftmals bricht die Krankheit schon im Säuglings- oder Kleinkindalter aus. In unserem Ratgeber erfahren Sie mehr über Symptome von Neurodermitis, welche Formen der Hautkrankheit existieren und welchen Behandlungen bei Neurodermitis helfen.
- Neurodermitis Behandlung – das sind die gängigsten Therapien
- Die richtige Hautcreme bei Neurodermitis
- So reinigen Sie Ihre Haut bei Neurodermitis
- Neurodermitis vorbeugen – diese Trigger sollten Sie meiden
- Was ist Neurodermitis?
- Neurodermitis Symptome – so erkennen Sie die Erkrankung
- Die Ursachen von Neurodermitis
- Die extrinsische Neurodermitis
- Die intrinsische Neurodermitis
- An welchen Hautstellen kommt Neurodermitis vor?
- Fazit - Neurodermitis lässt sich gut behandeln
Neurodermitis Behandlung – das sind die gängigsten Therapien
Was hilft gegen Neurodermitis? Wir geben Ihnen schnellen Überblick über die gängigsten Neurodermitis Behandlungsmethoden, ehe wir uns später den verschiedenen Formen des Ekzems zuwenden. Die Tabelle hat keinen Anspruch auf Vollständigkeit, hilft Ihnen aber sich ein Bild zu machen, wie Neurodermitis behandelt wird.
Die jeweiligen Therapien und Behandlungsmethoden von Neurodermitis richten sich nach dem Schweregrad der Hauterkrankung. Insgesamt gibt es vier Schweregrade von Neurodermitis. Die Behandlungsmethoden können Sie der Tabelle entnehmen.
Hier sind die wichtigsten Therapiemaßnahmen von Neurodermitis im Überblick:
| Schweregrad | Therapiemaßnahmen |
|---|---|
| Stufe 1: Trockene Haut |
|
| Stufe 2: Leichte Ekzeme |
|
| Stufe 3: Mäßig schwere Ekzeme |
|
| Stufe 4: Schwere Ekzeme |
|
In der ersten Stufe raten wir Ihnen zur regelmäßigen, intensiven Hautpflege. Des Weiteren können bestimmte Medikamente – zum Beispiel Kortison – für Patienten Linderung bringen, wenn Sie die zweite Stufe der Krankheit erreicht haben. Die Medikamente der Stufen zwei bis vier mit Kortison, Calcineurin-Inhibitoren oder Ciclosporin A gehören alle zur Gruppe der Immunsuppressiva. Sie unterbinden die Aktivität des Immunsystems. Ihr Wirkungsgrad ist unterschiedlich stark. Der Arzt kann Ihre Behandlung bzw. die Medikamentation dem Schweregrad, unter dem Sie leiden, entsprechend anpassen. Dabei berücksichtigt er zudem Ihr Alter, Allgemeinzustand und das Hautbild.
Die richtige Hautcreme bei Neurodermitis
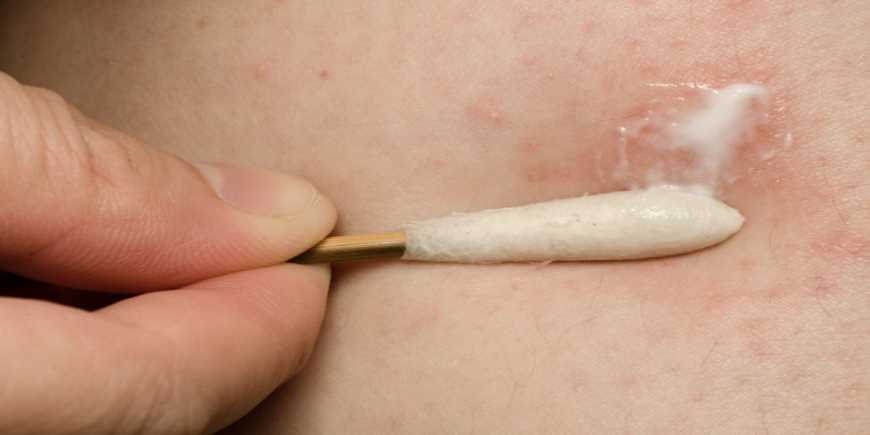
Eine gute, sanfte Hautpflege ist bei dieser Hauterkrankung das A und O. Welche Produkte sich zu diesem Zweck am besten eignen, hängt vom Allgemeinzustand und Alter des Patienten ab. Bei trockener Haut denken viele zunächst an Eincremen und die Verwendung von Öl, Vaseline oder Melkfett. Doch davon sollten Sie als Neurodermitiker besser Abstand nehmen. Diese Mittel entziehen Ihrer Haut auf Dauer Feuchtigkeit. Leiden Sie unter Neurodermitis und trockener Haut, sollten Sie auf spezielle, fettige Salben zurückgreifen, um Ihr Hautbild zu verbessern.
Die fettigen Salben nutzen Sie direkt nach dem Duschen oder baden, ohne dass Sie sich zuvor abtrocknen. Das Wasser kann so zur zusätzlichen Befeuchtung der Haut beitragen. Aufgesprungene Hautstellen profitieren von speziellen Salben, die über Nacht aufgetragen werden.
Leiden Sie dagegen vermehrt an nässenden Hautstellen, eignen sich weniger fetthaltige Cremes oder Lotionen besser. Diese enthalten mehr Wasser. Außerdem wird einigen dieser Cremes und Salben Harnstoff als Zusatz gegeben, um der Haut Feuchtigkeit zu spenden. Auf diese Weise verbessern Sie die Geschmeidigkeit der Haut und lindern den Juckreiz. Mitunter kommt es bei jüngeren Patienten zunächst jedoch zu einem Brennen auf der Haut. Wir empfehlen Ihnen, die Verträglichkeit an einer kleinen Hautstelle zu testen. Weitere hilfreiche Zusätze neben Harnstoff sind Glycerin, Ceramide, Phosphatidylcholin und D-Panthenol. Sollten Sie also nach einer geeigneten Creme gegen Neurodermitis suchen, sollten diese Zusatzstoffe enthalten sein.
So reinigen Sie Ihre Haut bei Neurodermitis
Bei der Hautreinigung gibt es für Neurodermitispatienten ein paar Grundregeln zu beachten: Benutzen Sie pH-neutrale oder leicht saure, medizinische Seifen zur Reinigung. Spezielle, medizinische, rückfettende Ölbäder können Ihrer Haut ebenfalls guttun. Vermeiden Sie zudem zu heiße Bäder oder Duschen. Nach der Reinigung sollten Sie Ihre Haut nicht abrubbeln, stattdessen legen wir Ihnen ans Herz, die Haut sanft abzutupfen.
Neurodermitis vorbeugen – diese Trigger sollten Sie meiden
Was hilft gegen Neurodermitis oder lässt sich dem vorbeugen? Es gibt einige Trigger, die möglicherweise einen neuen Schub des atopischen Ekzems auslösen können. Die häufigsten sind:
- Starke Erkältung oder Grippe
- Menschenansammlungen
- bestimmte Witterungsbedingungen
- andere Betroffene
- Stress
Daneben kommen aber noch individuelle Trigger infrage, die zu einem neuen Schub der Erkrankung führen können. Dies bedeutet für Sie, dass Sie Ihre Haut gut beobachten sollten und bei einem Schub überlegen, welcher Auslöser dafür in Frage kommt. Stress ist ein sehr individueller Faktor, denn jeder empfindet etwas anders als besonders stressig. Liegen die Auslöser vor allem im Job, überlegen Sie, ob Sie einige der stresslastigen Aufgaben delegieren bzw. verteilen können. Abgesehen davon hilft regelmäßige Entspannung – beispielsweise Yoga- oder Meditationsübungen dabei, loszulassen und den Stress zu mindern.
Was ist Neurodermitis?
Wie eingangs erwähnt wird die Neurodermitis auch als atopisches Ekzem bezeichnet. Neurodermitis ist eine Hautkrankheit, die vererbbar ist und gehört zur Gruppe der sogenannten atopischen Formenkreise. Der Begriff Atopie bezeichnet die vererbbare Veranlagung, auf bestimmte allergieauslösende Stoffe zu reagieren. Allergien, die in Verbindung mit den atopischen Formenkreisen stehen, sind beispielsweise Asthma oder Heuschnupfen. Betroffene können durchaus an mehreren Krankheiten leiden, die durch die Allergene ausgelöst werden. Es gibt zwei Formen der Hautkrankheit, die extrinsische Neurodermitis und intrinsische Neurodermitis, die wir nach dem Symptomen beschreiben.
Neurodermitis Symptome – so erkennen Sie die Erkrankung
Zu den typischen Symptomen der Neurodermitis zählen Juckreiz, Rötungen und Schuppung der Haut, die schubweise auftreten. Das heißt, auf eine Zeit ohne Beschwerden folgen neue Schübe. Auslöser können Stress, Witterungsbedingungen oder auch bestimmte Lebensmittel sein. Entscheidend für die Intensität des Verlaufs sind Alter und Art der Symptome, aber auch die betroffenen Hautstellen.
Neurodermitis wird oft schon bei Kindern im frühen Alter festgestellt. Säuglinge zeigen Hautausschläge im Gesicht und am behaarten Kopf, die auf den Rumpf und die Streckseiten der Extremitäten übergreifen können. Die Haut ist zunächst gerötet, später kommt es zu nässenden, Ekzemen, die im späteren Verlauf verkrusten können.
Im Jugend- und Erwachsenenalter ist der Ausschlag mehr in den Gelenkbeugen lokalisiert. Außerdem tritt er im Nacken, an Handgelenken und Händen auf.
In jedem Alter tritt sehr starker, belastender Juckreiz auf, der so intensiv ist, dass er Betroffene wortwörtlich um den Schlaf bringt. Das Kratzen jedoch verstärkt die Symptome nur noch. Die aufgekratzte Haut kann sich außerdem durch zusätzliche Infektionen entzünden.
Die Ursachen von Neurodermitis
Damit Sie das Krankheitsbild besser einordnen können, beleuchten wir an dieser Stelle die Ursachen von Neurodermitis. Grundsätzlich ist die Haut in drei verschiedene Schichten aufgebaut:
- Oberhaut – Epidermis
- Lederhaut – Dermis
- Unterhaut – Subkutis
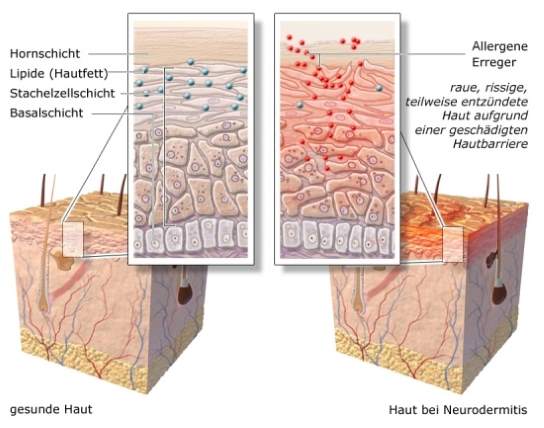
Die Oberhaut besteht aus der Basalschicht, der Stachelzellschicht und der sichtbaren Hornschicht, die unseren Körper vor Krankheitserregern schützt. Sie unterliegt ständiger Neuerung, denn aus der Basalschicht wachsen neue Zellen nach.
Bei einer Neurodermitis ist die Funktionsweise der Oberhaut gestört. Die Zellerneuerung und Schutzfunktion kann nicht aufrechterhalten werden. Die Haut ist durch die Entzündung geschädigt. Zurzeit vermuten Forscher die Ursache in einer Mutation eines Gens, das die Filaggrinproduktion vermindert. Filaggrin zählt zu den Eiweißen, die vor allem an der Bildung der Oberhaut beteiligt sind. Ein Mangel an Filaggrin sorgt für eine andere Zusammensetzung der Hautfette. Die Haut verliert an Feuchtigkeit. Die Vorbelastung senkt zudem die Schutzfunktion gegen allergieauslösende Stoffe oder Keime. Diese wiederum können zu weiteren Entzündungen führen.
Grundsätzlich wird jedoch zwischen einer extrinsischen und einer intrinsischen Form unterschieden, die wir im Folgenden näher beleuchten.
Die extrinsische Neurodermitis
Die extrinsische Neurodermitis ist weiter verbreitet und geht tendenziell mit einer erhöhten Anzahl von Antikörpern des Immunglobulin E (Ige) im Blut einher. Diese Neurodermitiker leiden außerdem häufiger unter Allergien gegen Hausmilben, Pollen oder Nahrungsmittel. Die Allergene können zu einem neuen Neurodermitisschub führen. Letztere treten aber auch unabhängig von den Allergenen auf. Dies verkompliziert die Feststellung der Ursache eines Schubes bei den Patienten.
Allergene sind für die Entzündungen verantwortlich und können im Blutbild nachgewiesen werden. Die aktuelle Forschung allerdings kann keine eindeutigen Laborwerte ermitteln, die direkt mit der atopische Dermatitis in Verbindung gebracht werden können. Damit gibt es keine klaren Werte, die zur Unterscheidung herangezogen werden können.
Die intrinsische Neurodermitis
Die intrinsische Neurodermitis zeigt keine Erhöhung der Immunglobulin E, deren Spiegel weiterhin in der Norm liegt. In anderen Worten, allergische Reaktionen spielen zum Zeitpunkt der Blutuntersuchung eine weniger bedeutende Rolle. Die gestörte Hautbarriere führt erst zu einer Entwicklung einer Allergie auf bestimmte Nahrungsmittel. In diesem Fall wird aus der intrinsischen eine extrinsische Neurodermitis. Diese Entwicklungsmöglichkeit betont die Wichtigkeit einer genauen Beobachtung des Krankheitsverlaufs.
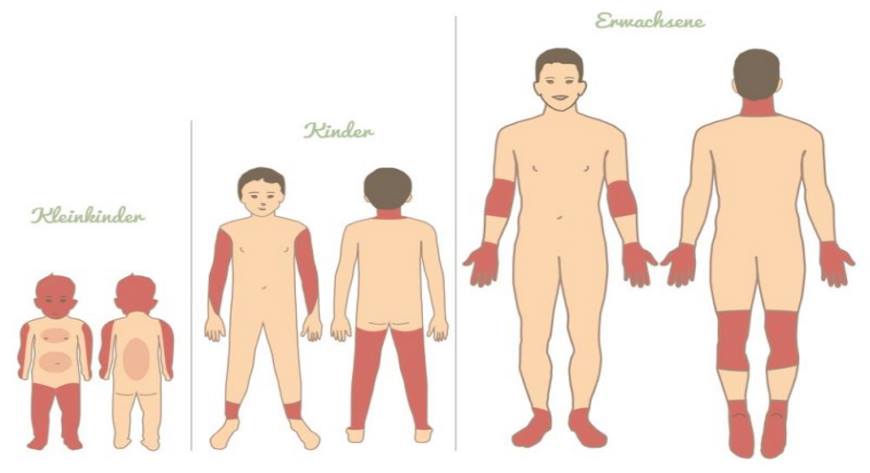
An welchen Hautstellen kommt Neurodermitis vor?
Es gibt verschiedene Hautstellen, an denen Neurodermitis typischerweise auftritt. Dazu zählen Gesicht, Kopfhaut und Hände. Kleine Kinder leiden vermehrt unter der Problematik der Hornschicht an Armen, Beinen und dem Kopf. Bei älteren Kindern und Jugendlichen sind vor allem Arme, Schienbeine und die Beinrückseiten oder der Nacken betroffen. Vor allem für kleine Kinder ist die gestörte Hornschicht sehr belastend, da sie im besonderen Maße unter dem Juckreiz leiden und noch nicht verstehen, dass sie nicht kratzen sollten.
Fazit – Neurodermitis lässt sich gut behandeln
Neurodermitis (atopische Ekzem, atopische Dermatitis) zeigt sich vor allem durch Juckreiz, Rötungen und Schuppung der Haut. Je nach Schweregrad kommen unterschiedliche Therapien zur Behandlung in Frage. Was für Sie am besten geeignet ist, entscheidet Ihr Arzt.
Spezielle Cremes, Lotionen und Salben unterstützen dabei, den Juckreiz zu lindern und trockene Haut zu beruhigen. Bei besonders beanspruchter Haut sollten Sie die Creme über Nacht auftragen. Nässende Haut dagegen profitiert von wenig fettreichen Lotions. Neben der richtigen Hautpflege sollten Sie beim Duschen darauf achten, die Haut nicht trockenzurubbeln, sondern sanft abzutupfen.
Möglicherweise profitieren Sie auch von speziellen Medikamenten mit Kortison, Calcineurin-Inhibitoren oder Ciclosporin A. Sie alle gehören zur Gruppe der Immunsuppressiva, welche die Immunsystemaktivität vermindern. Achten Sie als Patient stets im besonderen Maße auf Ihre Haut und vermeiden Sie im Alltag mögliche Auslöser wie Stress, andere Betroffene oder bestimmte Witterungsbedingungen.